Zakład Radioterapii I
Naszą tradycją jest nowoczesność
Ciągła chęć rozwoju, nieustanna kontrola jakości, indywidualne podejście do Pacjenta oraz empatyczny personel sprawiają, że każdy Pacjent może liczyć na profesjonalną pomoc.
Kierownik Zakładu Radioterapii I

dr n. med. Dorota Kiprian
Naczelny Radioterapeuta PIB-NIO
Specjalista radioterapii onkologicznej
Zastępca Kierownika Zakładu Radioterapii I
dr n. med. Mateusz Spałek, specjalista radioterapii onkologicznej
Koordynatorzy Zespołów Narządowych
Zespól radioterapii nowotworów narządów rodnych kobiecych -dr hab. n. med. Agnieszka Żółciak-Siwińska
Zespól radioterapii nowotworów głowy i szyi – dr n. med. Dorota Kiprian
Zespół radioterapii nowotworów klatki piersiowej – dr n. med. Piotr Jaśkiewicz
Zespól radioterapii nowotworów ośrodkowego układu nerwowego – dr n. med. Katarzyna Dyttus-Cebulok
Zespól radioterapii nowotwory przewodu pokarmowego – prof. dr hab. n. med. Krzysztof Bujko
Zespól radioterapii nowotworów piersi – dr hab. n. med. Anna Niwińska, prof. NIO-PIB
Zespól radioterapii nowotworów tkanek miękkich i kości – dr hab. n. med. Mateusz Spałek
Zespól radioterapii nowotworów układu moczowo-płciowego – dr n. med. Mateusz Dąbkowski
Koordynatorzy Zespołów Tematycznych
Zespół Hipertermii Onkologicznej – dr n. med. Bogusław Lindner
Zespół Zaawansowanych Technik Radioterapii – lek. Konrad Pawlewicz
Zespół Radioterapii Chorób Nienowotworowych – dr n. med. Aneta Borkowska
Zespół Radioterapii Stereotaktycznej i Neuroortopedii – dr hab. n. med. Mateusz Spałek
Lekarze specjaliści radioterapii onkologicznej
Dr n. med. Aneta Borkowska
Dr hab. n. med Krzysztof Bujko
Lek. Piotr Chilczuk
Dr n. med. Mateusz Dąbkowski
Dr n. med . Katarzyna Dyttus-Cebulok
Lek. Małgorzata Grudzień-Kowalska
Dr n. med. Andrzej Jarząbski
Dr n. med. Piotr Jaśkiewicz
Lek. Zbigniew Jodkiewicz
Lek. Wojciech Kamzol
lek. Anetta Kasprowicz
Dr n. med. Anna Kulik
Dr n. med. Dorota Kiprian
Lek. Anna Krupa
Dr n. med . Bogusław Lindner
Dr n. med. Tadeusz Morysiński
Lek. Milena Niemiec
Dr hab. n. med. Anna Niwińska, prof. NIO-PIB
Dr n. med. Marta Olszyna-Serementa
Lek. Włodzimierz Osiadacz
Lek. Konrad Pawlewicz
Dr n. med. Piotr Pęczkowski
Dr n. med Lucyna Pietrzak
Dr n. med. Małgorzata Pilichowska
Lek. Piotr Saniewski
Dr hab. n. med. Mateusz Spałek
Lek. Jagna Staniaszek
Dr n. med. Milena Szacht
Dr hab. n. med. Zbigniew Szutkowski
Dr n. med. Joanna Tajer
Lek. Marek Wierzchowski
Dr n. med. Katarzyna Wiśniowska-Kabara
Lek. Elżbieta Wojciechowska-Lampka
Pracownia Przygotowania Pacjenta
Kierownik – mgr Piotr Czuchraniuk
Pracownia Leczenia Napromienianiem
Kierownik – lic. Ewa Zielińska
Pielęgniarka Oddziałowa Oddziału Radioterapii
mgr Izabela Deluga
DANE KONTAKTOWE
02-781 Warszawa, ul. W.K. Roentgena 5, wejście E
Tel. +48 22 546 28 99
@: sekretariat.radioterapia1@pib-nio.pl
@: radioterapia@pib-nio.pl
PRZYJMOWANIE I REJESTRACJA PACJENTÓW
Stacjonarna rejestracja chorych w Instytucie czynna jest od poniedziałku do piątku w godz. 7.00-18.00.
Wizytę można umówić od poniedziałku do piątku w godzinach 8.00 – 18.00 przez rejestrację telefoniczną:
(22) 546 21-39 – numer dedykowany dla Pacjentów skierowanych na konsultację radioterapeutyczną
lub
(22) 546 20 00 – numer ogólny dla wszystkich Pacjentów
Dokładne informacje dotyczące zapisu na wizytę znajdują się w zakładce Dla Pacjentów – przyjmowanie i rejestracja pacjentów .
https://www.nio.gov.pl/rejestracja/
PROFIL DZIAŁALNOŚCI
Zakład Radioterapii I w Warszawie od ponad 40 lat nieprzerwanie prowadzi leczenie chorych na nowotwory złośliwe i choroby nienowotworowe. Obecnie jesteśmy jednym z największych i najnowocześniejszych ośrodków leczniczych w Polsce i Europie.
Codziennie napromienianych jest ponad 300 chorych. Dysponujemy zaawansowanymi technikami leczenia nie odstającymi od światowych standardów. Stosujemy efektywne metody leczenia wspomagającego. Posiadamy nowoczesne urządzenia do napromieniania, umożliwiające realizację takich metod jak stereotaktyczna radiochirurgia, radioterapia łukowa, radioterapia spiralna napromienianie sterowane obrazem czy też różne sposoby kontroli ruchomości oddechowej narządów. Zdobyta wiedza i wieloletnie doświadczenie zespołu lekarskiego, fizyków, pielęgniarek i techników oraz stałe podnoszenie kwalifikacji gwarantuje wysoki poziom i jakość radioterapii, która dodatkowo jest na bieżąco monitorowana.
Konsylia w ramach Klinik Narządowych z udziałem chirurgów onkologów, onkologów klinicznych, onkologów-radioterapeutów, radiologów oraz patologów oraz ścisła współpraca z innymi jednostkami Instytutu (Zakład Fizyki Medycznej, Zakład Brachyterapii, Zakład Radiologii, Klinika Endokrynologii Onkologicznej i Medycyny Nuklearnej) umożliwiają wielodyscyplinarne prowadzenie leczenia ukierunkowanego na chorego, zgodnego ze światowymi standardami.
W Zakładzie oraz współpracujących Klinikach leczeni są chorzy z rozpoznaniem wszystkich nowotworów z uwzględnieniem nowotworów rzadkich oraz choroby nienowotworowe, w których zastosowanie znajduje radioterapia.


CO NAS WYRÓŻNIA?
- Kładziemy nacisk na jakość leczenia poprzez indywidualizację terapii – plan leczenia dopasowujemy do chorego a nie do guza lub liczb.
- Każde leczenie musi być zrozumiałe i akceptowalne dla chorego, dlatego dbamy o właściwe przygotowanie do radioterapii, zarówno w aspektach klinicznych poprzez prehabilitację (rozmowy informacyjno-adaptacyjne, konsultacje fizjoterapeutyczne, psychoonkologiczne i żywieniowe) jak i aspektach technicznych.
- Stale rozmawiamy, dyskutujemy i analizujemy – dzięki współpracy z Klinikami Narządowymi i innymi Zakładami jesteśmy w stanie dokładnie zaplanować każdy etap wielodyscyplinarnego leczenia onkologicznego.
- Będąc centrum referencyjnym leczenia rzadkich nowotworów, posiadamy doświadczenie w realizacji wymagających i niestandardowych sposobów napromieniania.
- Jako nieliczny ośrodek realizujemy procedury ponownego napromieniania wykorzystując do tego między innymi techniki stereotaktyczne, hipertermię i zaawansowane oprogramowanie do biologicznych obliczeń dawki.
- Leczymy chorych na nowotwory złośliwe, ale także z rozpoznaniem chorób nienowotworowych (takich jak choroba Gravesa-Basedowa, choroba Dupuytrena i choroba Ledderhose’a, ostrogi piętowe, zespół bolesnego barku, łokieć tenisisty i łokieć golfisty, zwyrodnienia stawów kolanowych i łokciowych, zapalenie ścięgna Achillesa, bolesne naczyniaki kręgów).
PERSONEL
Leczenie chorych w Zakładzie Radioterapii I prowadzone jest przez zespół wielospecjalistyczny, w którego skład wchodzą onkolodzy-radioterapeuci, pielęgniarki, fizycy medyczni, technicy elektroradiologii, sekretarki medyczne oraz personel techniczny i pomocniczy.
Kadrę lekarską Zakładu Radioterapii I stanowi zespół doświadczonych specjalistów oraz lekarzy w trakcie szkolenia w dziedzinie radioterapii onkologiczne zaangażowanych zarówno w pracę kliniczną jak i naukową. Dzięki stałej współpracy z Zakładem Fizyki Medycznej przygotowane plany napromieniania spełniają wszelkie standardy przewidziane w międzynarodowych protokołach.
Część lekarzy oraz fizyków medycznych to aktywni naukowcy mogący poszczycić się znacznymi osiągnięciami na arenie międzynarodowej. Uczestniczą oni między innymi w opracowywaniu nowatorskich metod napromieniania.
Zespół pielęgniarski zapewnia zarówno wsparcie w zakresie przygotowania chorych do radioterapii, jak i współpracuje z lekarzami w zakresie prawidłowej realizacji leczenia (pielęgnacja skóry i odczynów popromiennych, podawanie leków).
Zespół techników elektroradiologii sprawuje nadzór nad właściwym przygotowaniem i realizacją leczenia. Koordynacja logistyczna jest całkowicie cyfrowa i odpowiada za nią Zespół TimePlanner, Sekretariat Medyczny oraz Informacja Zakładu. W Zakładzie dedykowana grupa najbardziej doświadczonych techników codziennie weryfikuje jakość przeprowadzonego napromieniania.
PRACOWNIA PRZYGOTOWANIA PACJENTÓW I KONTROLI JAKOŚCI LECZENIA
Zdając sobie sprawę jak ważne jest przygotowanie oraz zapoznanie się chorego z całym procesem leczenia napromienianiem, powstała Pracownia Przygotowania Pacjentów i Kontroli Jakości Leczenia. Pracownia zajmuje się kompleksowym przygotowaniem chorego do radioterapii i brachyterapii. Jako jedyny ośrodek w Polsce posiadamy optyczny system ułożenia chorego umożliwiający bezpieczne i bardziej precyzyjne napromienianie. Planowanie odbywa się w oparciu o wysokiej klasy sprzęt medyczny: dwa tomografy komputerowe oraz rezonans magnetyczny. Są to nowoczesne aparaty dedykowane do planowania radioterapii.
W ramach pracowni funkcjonują :
- Modelarnia – wykonywane są tu czynności związane z przygotowaniem do radioterapii, wyznaczeniem odtwarzalnej pozycji terapeutycznej przy użyciu indywidualnych akcesoriów unieruchamiających, takich jak materace próżniowe, maski unieruchamiające i materiały tkankopodobne.
- Tomografia komputerowa (dwa aparaty dedykowane wyłącznie do radioterapii) – to miejsce, gdzie odtwarzana jest pozycja terapeutyczna z modelarni, a w dalszych etapach radioterapii każde ułożenie będzie porównywane do wzorca z tomografii komputerowej. Samo badanie nie różni się od tomografii diagnostycznej. Na podstawie tomografii komputerowej wykonywany jest plan leczenia.
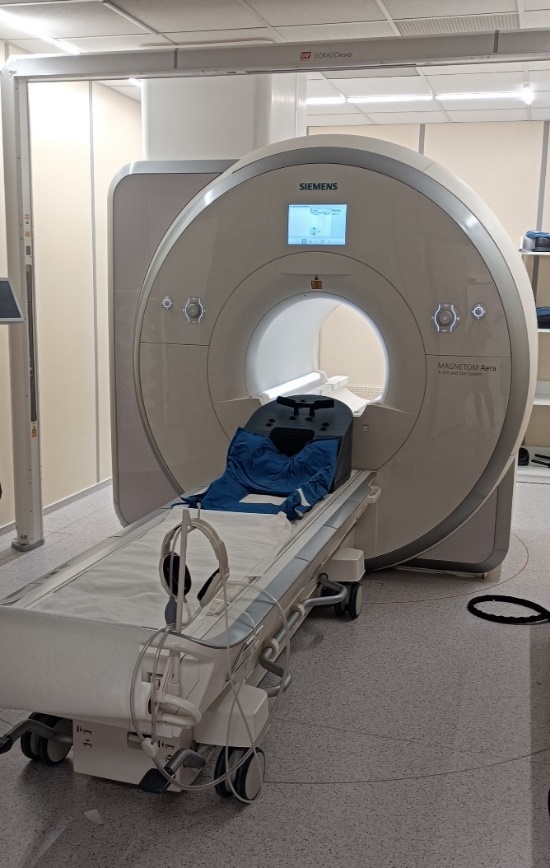

- Rezonans magnetyczny – wykonywany dla potrzeb planowania leczenia pomaga w niektórych sytuacjach klinicznych na precyzyjne określenie obszaru leczenia.
- PET/TK – dzięki współpracy z Kliniką Endokrynologii Onkologicznej i Medycyny Nuklearnej możliwe jest planowanie radioterapii w oparciu o PET/TK z wykorzystaniem różnych znaczników.
- Pokój przygotowania pacjenta – w tym miejscu chory zapoznawany jest z poszczególnymi etapami radioterapii. Informacje udzielane są w sposób fachowy i mają istotny wpływ na dalsze leczenie.

Jako pierwszy ośrodek w Polsce uruchomiliśmy Pokój Przygotowania Pacjenta. Każda z pracujących tam osób została do tego odpowiednio przeszkolona, między innymi poprzez udział w warsztatach z psychoonkologii. Pracujący tam technicy mają odpowiednie podejście do chorego oraz niezbędną wiedzę. Odpowiedzą na każde pytanie, które pojawia się przed rozpoczęciem radioterapii lub w trakcie jej trwania.
PRACOWNIA LECZENIA NAPROMIENIANIEM
Zakład Radioterapii I wyposażony jest w przyspieszacze liniowe (aparaty) realizujące wszystkie najnowocześniejsze techniki radioterapii z wykorzystaniem fotonów i elektronów. Należą do nich:
- trzy przyspieszacze liniowe TrueBeam (Varian Medical Systems), w tym dwa wyposażone w stoły 6D poprawiające jakość leczenia w wymagających anatomicznie lokalizacjach,
- jeden przyspieszacz linowy VitalBeam (Varian Medical Systems),
- jeden przyspieszacz liniowy Edge (Varian Medical Systems) dedykowany radiochirurii i radioterapii stereotaktycznej,
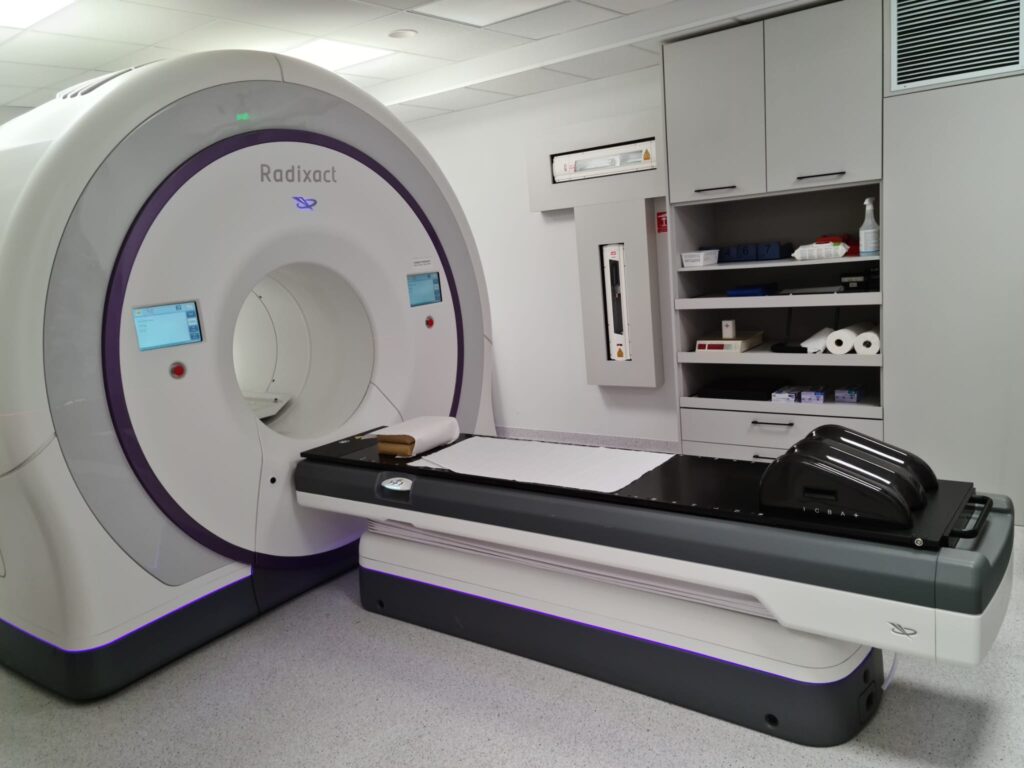
- jeden przyspieszacz Radixact (Accuray) umożliwiający napromienianie techniką spiralną,
- jeden przyspieszacz liniowy Ethos (Varian Medical Systems) – do realizacji radioterapii adaptacyjnej, czyli codziennego dopasowania planu leczenia w oparciu o sztuczną inteligencję.


HIPERTERMIA
Jako jedyny ośrodek w Polsce i nieliczny ośrodek w Europie posiadamy aż trzy urządzenia do hipertermii onkologicznej, efektywnej i bezpiecznej metody poprawiającej skuteczność radioterapii. Nasz zespół hipertermii onkologicznej posiada duże doświadczenie w stosowaniu tej metody w leczeniu chorych na nowotwory ginekologiczne, nowotwory piersi, raki skóry, czerniaki oraz mięsaki tkanek miękkich i kości.



WYBRANE REALIZOWANE NOWOCZESNE TECHNIKI LECZENIA
- Radioterapia adaptacyjna – wprowadzenie technik adaptacyjnych pozwala na indywidualizację leczenia poprzez dopasowanie planu radioterapii do zmieniających się warunków anatomicznych (obrzęki, zmiana masy ciała, zmniejszenie guza), co przekłada się na poprawę skuteczności napromieniania i lepszą ochronę zdrowych tkanek.
- Radiochirurgia i radioterapia stereotaktyczna – grupa wysokoprecyzyjnych technik radioterapii, które w niezwykle dokładny sposób dostarczają wysoką dawkę promieniowania do komórek nowotworowych przy jednoczasowej restrykcyjnej ochronie promienioczułych narządów krytycznych, takich jakich jak rdzeń kręgowy, jelita oraz struktury mózgowia.
- Radioterapia spiralna – technika radioterapii spiralnej (helikalnej) umożliwiająca napromienianie bardzo dużych objętości z dużą precyzją i ochroną narządów krytycznych; stosujemy ją między innymi w przypadku napromieniania całego ciała, połowy ciała oraz osi mózgowo-rdzeniowej.
- Radioterapia skojarzona z hipertermią – ciepło to jeden z najsilniejszych promieniouczulaczy, przez co jest to najbezpieczniejszy sposób na podwyższenie skuteczności napromieniania w wybranych sytuacjach klinicznych; taka kombinacja metod znajduje szczególne zastosowanie w przypadku ponownego napromieniania oraz chorych na czerniaki, mięsaki i nowotwory ginekologiczne; nasz ośrodek jest jednym z światowych pionierów w zakresie badań klinicznych z zastosowaniem hipertermii.
- Technika HyperArc – zmodyfikowana technika radiochirurgiczna, która umożliwia jednoczesne precyzyjne napromienianie nawet kilku przerzutów do mózgowia bez konieczności napromieniania całego mózgu.


ZASADY PRZYJĘCIA
W ustalonym terminie Pacjenci zgłaszają się w godzinach 8.00 – 15.00 do Informacji Zakładu Radioterapii I (Oddział Radioterapii wejście „E”).
Pacjent powinien mieć ze sobą:
- dokumenty potwierdzające tożsamość (dowód osobisty, legitymację rencisty / emeryta),
- kserokopię pełnej dokumentacji medycznej (tzn. wyników wykonanych poza NIO-PIB badań oraz konsultacji, płyty CD i opisy z badań obrazowych, dokładny wykaz przyjmowanych leków i chorób współistniejących).
Materiały do pobrania
Promienie, które leczą RadioterapiaPromienie
Skórne odczyny popromienne SkorneOdczynyPopromienne
Rzuć palenie RzucPalenie
WYBRANE PUBLIKACJE NAUKOWE
Kiprian D., Czarkowska-Paczek B., Wyczalkowska-Tomasik A., Paczek L.: Human cytomegalovirus and Epstein-Barr virus infections increase the risk of death in patients with head and neck cancers receiving radiotherapy or radiochemotherapy, w: Medicine, vol. 97, nr 51, 2018, ss. 1-4, DOI:10.1097/MD.0000000000013777
Kiprian D., Czarkowska-Paczek B., Wyczalkowska-Tomasik A., Fuksiewicz M., Kotowicz B., Paczek L.: Radiotherapy and radiochemotherapy increase serum levels of pro-inflammatory interleukin-6 and C-reactive protein in patients with head and neck cancers, w: Translational Cancer
Durzyńska M., Kiprian D., Szumera-Ciećkiewicz A., Leszczyński P., Florek A., Śnietura M., Michałek I., Bakuła-Zalewska E., Prochorec-Sobieszek M.: Prognostic value of human papillomavirus detection and the 8th edition of TNM Classification staging system in oropharyngeal squamous cell carcinoma: a single-centre polish study, w: Oral Surgery Oral Medicine Oral Pathology Oral Radiology, 2022, DOI:10.1016/j.oooo.2021.12.126, e-pub
Kukwa W., Korzeń P., Wojtowicz P., Sobczyk G., Kiprian D., Kawecki A., Kukwa A., Krzeski A., Szczylik C., Czarnecka A.: Tracheal adenoid cystic carcinoma mimicking a thyroid tumor: A case report, w: Oncolog Letters, vol. 8, nr 3, 2014, ss. 1312-1316, DOI:10.3892/ol.2014.2282
Chaber-Ciopińska A., Kiprian D., Kawecki A., Kamiński M.: Surveillance of patients at high-risk of squamous cell esophageal cancer, w: Best Practice & Research in Clinical Gastroenterology, vol. 30, nr 6, 2016, ss. 893-900, DOI:10.1016/j.bpg.2016.10.003
Kiprian D., Niewiadomska J., Kawecki A., Rolski W., Michalski W., Kozłowicz-Gudzińska I.: Ocena dysfunkcji dużych gruczołów ślinowych u chorych napromienianych z powodu nowotworów rejonu głowy i szyi, w: Nowotwory Journal of Oncology, vol. 59, nr 3, 2009, ss. 174-183
Kiprian D., Kawecki A., Rolski W., Michalski W.: Wpływ kserostomii na jakość życia chorych napromienianych z powodu nowotworów narządów głowy i szyi, w: Nowotwory Journal of Oncology, vol. 59, nr 1, 2009, ss. 25-29
Kiprian D., Kawecki A., Jarząbski A., Michalski W.: Jednoczesna radiochemioterapia jako leczenie oszczędzające narząd u chorych z rozpoznaniem zaawansowanego miejscowo, płaskonabłonkowego raka krtaniowej części gardła, w: Nowotwory Journal of Oncology, vol. 61, nr 4, 2011, ss. 336-343
Kiprian D.: Nowoczesne techniki napromieniania w leczeniu nowotworów rejonu głowy i szyi, w: Polski Przegląd Otorynolaryngologiczny, vol. 4, nr 4, 2015, ss. 1- 10
Kiprian D., Szykut-Badaczewska A., Gradzińska A., Czuwara J., Rudnicka L.: How to manage radiation-induced dermatitis?, w: Nowotwory Journal of Oncology, vol. 72, nr 2, 2022, ss. 86-95, DOI:10.5603/NJO.2022.0017
Koseła-Paterczyk H, Teterycz P, Spałek MJ, Borkowska A, Zawadzka A, Wągrodzki M, Szumera-Ciećkiewicz A, Morysiński T, Świtaj T, Ługowska I, Castaneda-Wysocka P, Zdzienicki M, Goryń T, Rutkowski P. Efficacy and Safety of Hypofractionated Preoperative Radiotherapy for Primary Locally Advanced Soft Tissue Sarcomas of Limbs or Trunk Wall. Cancers (Basel). 2021 Jun 14;13(12):2981. doi: 10.3390/cancers13122981. PMID: 34198676; PMCID: PMC8232096.
Oldenburger E, Brown S, Willmann J, van der Velden JM, Spałek M, van der Linden YM, Kazmierska J, Menten J, Andratschke N, Hoskin P. ESTRO ACROP guidelines for external beam radiotherapy of patients with complicated bone metastases. Radiother Oncol. 2022 Aug;173:240-253. doi: 10.1016/j.radonc.2022.06.002. Epub 2022 Jun 7. PMID: 35688398.
Spałek MJ, Borkowska AM, Telejko M, Wągrodzki M, Niebyłowska D, Uzar A, Białobrzeska M, Rutkowski P. The Feasibility Study of Hypofractionated Radiotherapy with Regional Hyperthermia in Soft Tissue Sarcomas. Cancers (Basel). 2021 Mar 16;13(6):1332. doi: 10.3390/cancers13061332. PMID: 33809547; PMCID: PMC8000962.
Spałek MJ, Teterycz P, Borkowska A, Poleszczuk J, Rutkowski P. Stereotactic radiotherapy for soft tissue and bone sarcomas: real-world evidence. Ther Adv Med Oncol. 2022 Feb 14;14:17588359211070646. doi: 10.1177/17588359211070646. PMID: 35186124; PMCID: PMC8848098.
Koseła-Paterczyk H, Spałek M, Borkowska A, Teterycz P, Wągrodzki M, Szumera-Ciećkiewicz A, Morysiński T, Castaneda-Wysocka P, Cieszanowski A, Zdzienicki M, Goryń T, Rutkowski P. Hypofractionated Radiotherapy in Locally Advanced Myxoid Liposarcomas of Extremities or Trunk Wall: Results of a Single-Arm Prospective Clinical Trial. J Clin Med. 2020 Aug 1;9(8):2471. doi: 10.3390/jcm9082471. PMID: 32752185; PMCID: PMC7464815.
Socha J, Kairevice L, Kępka L, Michalski W, Spałek M, Paciorek K, Bujko K. Should Short-Course Neoadjuvant Radiation Therapy Be Applied for Low-Lying Rectal Cancer? A Systematic Review and Meta-Analysis of the Randomized Trials. Int J Radiat Oncol Biol Phys. 2020 Dec 1;108(5):1257-1264. doi: 10.1016/j.ijrobp.2020.06.077. Epub 2020 Jul 4. PMID: 32634546.
Ciseł B, Pietrzak L, Michalski W, Wyrwicz L, Rutkowski A, Kosakowska E, Cencelewicz A, Spałek M, Polkowski W, Jankiewicz M, Styliński R, Bębenek M, Kapturkiewicz B, Maciejczyk A, Sadowski J, Zygulska J, Zegarski W, Jankowski M, Las-Jankowska M, Toczko Z, Żelazowska-Omiotek U, Kępka L, Socha J, Wasilewska-Tesluk E, Markiewicz W, Kładny J, Majewski A, Kapuściński W, Suwiński R, Bujko K; Polish Colorectal Study Group. Long-course preoperative chemoradiation versus 5 × 5 Gy and consolidation chemotherapy for clinical T4 and fixed clinical T3 rectal cancer: long-term results of the randomized Polish II study. Ann Oncol. 2019 Aug 1;30(8):1298-1303. doi: 10.1093/annonc/mdz186. PMID: 31192355.
Haas RL, Walraven I, Lecointe-Artzner E, Scholten AN, van Houdt WJ, Griffin AM, Ferguson PC, Miah AB, Zaidi S, DeLaney TF, Chen YL, Spalek M, Krol SDG, Moeri-Schimmel RG, van de Sande MAJ, Sangalli C, Stacchiotti S. Radiation Therapy as Sole Management for Solitary Fibrous Tumors (SFT): A Retrospective Study From the Global SFT Initiative in Collaboration With the Sarcoma Patients EuroNet. Int J Radiat Oncol Biol Phys. 2018 Aug 1;101(5):1226-1233. doi: 10.1016/j.ijrobp.2018.04.024. Epub 2018 Apr 17. PMID: 29859795.
van der Velden J, Willmann J, Spałek M, Oldenburger E, Brown S, Kazmierska J, Andratschke N, Menten J, van der Linden Y, Hoskin P. ESTRO ACROP guidelines for external beam radiotherapy of patients with uncomplicated bone metastases. Radiother Oncol. 2022 Aug;173:197-206. doi: 10.1016/j.radonc.2022.05.024. Epub 2022 May 31. PMID: 35661676.
Wawok P, Polkowski W, Richter P, Szczepkowski M, Olędzki J, Wierzbicki R, Gach T, Rutkowski A, Dziki A, Kołodziejski L, Sopyło R, Pietrzak L, Kryński J, Wiśniowska K, Spałek M, Pawlewicz K, Polkowski M, Kowalska T, Paprota K, Jankiewicz M, Radkowski A, Chalubińska-Fendler J, Michalski W, Bujko K; Polish Colorectal Cancer Study Group. Preoperative radiotherapy and local excision of rectal cancer: Long-term results of a randomised study. Radiother Oncol. 2018 Jun;127(3):396-403. doi: 10.1016/j.radonc.2018.04.004. Epub 2018 Apr 18. PMID: 29680321.
Spałek M. Chronic radiation-induced dermatitis: challenges and solutions. Clin Cosmet Investig Dermatol. 2016 Dec 9;9:473-482. doi: 10.2147/CCID.S94320. PMID: 28003769; PMCID: PMC5161339.
Spałek MJ, Koseła-Paterczyk H, Borkowska A, Wągrodzki M, Szumera-Ciećkiewicz A, Czarnecka AM, Castaneda-Wysocka P, Kalinowska I, Poleszczuk J, Dąbrowska-Szewczyk E, Cieszanowski A, Rutkowski P. Combined Preoperative Hypofractionated Radiotherapy With Doxorubicin-Ifosfamide Chemotherapy in Marginally Resectable Soft Tissue Sarcomas: Results of a Phase 2 Clinical Trial. Int J Radiat Oncol Biol Phys. 2021 Jul 15;110(4):1053-1063. doi: 10.1016/j.ijrobp.2021.02.019. Epub 2021 Feb 16. PMID: 33600887.
Borkowska AM, Szumera-Ciećkiewicz A, Szostakowski B, Pieńkowski A, Rutkowski PL. Denosumab in Giant Cell Tumor of Bone: Multidisciplinary Medical Management Based on Pathophysiological Mechanisms and Real-World Evidence. Cancers (Basel). 2022 May 4;14(9):2290. doi: 10.3390/cancers14092290. PMID: 35565419; PMCID: PMC9100084.
Pietrzak L, Cencelewicz A, Rutkowski A, Hołdakowska A, Paciorek K, Jankowski M, Zegarski W, Reszke J, Wawok P, Richter P, Małecki K, Szelachowska J, Bębenek M, Gisterek I, Jankiewicz M, Michalski W, Socha J, Zółciak-Siwińska A, Bujko K; Polish Colorectal Study Group. The utility of short-course radiotherapy in a watch-and-wait strategy for rectal cancer – the need to measure the interval to tumour response assessment from the radiation start. Acta Oncol. 2022 Sep;61(9):1121-1125. doi: 10.1080/0284186X.2022.2117571. Epub 2022 Oct 6. PMID: 36200928.
Zolciak-Siwinska A, Gruszczynska E, Bijok M, Jonska-Gmyrek J, Dabkowski M, Staniaszek J, Michalski W, Kowalczyk A, Milanowska K. Computed Tomography-Planned High-Dose-Rate Brachytherapy for Treating Uterine Cervical Cancer. Int J Radiat Oncol Biol Phys. 2016 Sep 1;96(1):87-92. doi: 10.1016/j.ijrobp.2016.04.025. Epub 2016 Apr 24. PMID: 27375169.
Zolciak-Siwinska A, Bijok M, Jonska-Gmyrek J, Kawczynska M, Kepka L, Bujko K, Michalski W. HDR brachytherapy for the reirradiation of cervical and vaginal cancer: analysis of efficacy and dosage delivered to organs at risk. Gynecol Oncol. 2014 Jan;132(1):93-7. doi: 10.1016/j.ygyno.2013.10.018. Epub 2013 Oct 22. PMID: 24161366.
Kufel-Grabowska J, Niwińska A, Radecka BS, Ali S, Mandat T, Duchnowska R. The Usefulness of Prognostic Tools in Breast Cancer Patients with Brain Metastases. Cancers (Basel). 2022 Feb 22;14(5):1099. doi: 10.3390/cancers14051099. PMID: 35267407; PMCID: PMC8909185.
Niwińska A, Pogoda K, Michalski W, Kunkiel M, Jagiełło-Gruszfeld A. Determinants of prolonged survival for breast cancer patient groups with leptomeningeal metastasis (LM). J Neurooncol. 2018 May;138(1):191-198. doi: 10.1007/s11060-018-2790-z. Epub 2018 Feb 12. PMID: 29435818.
Niwińska A, Murawska M. New breast cancer recursive partitioning analysis prognostic index in patients with newly diagnosed brain metastases. Int J Radiat Oncol Biol Phys. 2012 Apr 1;82(5):2065-71. doi: 10.1016/j.ijrobp.2010.10.077. Epub 2011 May 17. PMID: 21596487.
Ghosh S, Baker S, de Castro DG, Kepka L, Kumar N, Sinaika V, Matiello J, Lomidze D, Dyttus-Cebulok K, Rosenblatt E, Fidarova E, Roa W. Improved cost-effectiveness of short-course radiotherapy in elderly and/or frail patients with glioblastoma. Radiother Oncol. 2018 Apr;127(1):114-120. doi: 10.1016/j.radonc.2018.01.017. Epub 2018 Feb 13. PMID: 29452901.
Petit C, Lacas B, Pignon JP, Le QT, Grégoire V, Grau C, Hackshaw A, Zackrisson B, Parmar MKB, Lee JW, Ghi MG, Sanguineti G, Temam S, Cheugoua-Zanetsie M, O’Sullivan B, Posner MR, Vokes EE, Cruz Hernandez JJ, Szutkowski Z, Lartigau E, Budach V, Suwiński R, Poulsen M, Kumar S, Ghosh Laskar S, Mazeron JJ, Jeremic B, Simes J, Zhong LP, Overgaard J, Fortpied C, Torres-Saavedra P, Bourhis J, Aupérin A, Blanchard P; MACH-NC and MARCH Collaborative Groups. Chemotherapy and radiotherapy in locally advanced head and neck cancer: an individual patient data network meta-analysis. Lancet Oncol. 2021 May;22(5):727-736. doi: 10.1016/S1470-2045(21)00076-0. Epub 2021 Apr 13. PMID: 33862002.
Socha J, Bujko K. Are we already in the era of total neoadjuvant treatment for rectal cancer? Lancet Oncol. 2021 May;22(5):575-577. doi: 10.1016/S1470-2045(21)00127-3. Epub 2021 Apr 13. PMID: 33861999.
Socha J, Pietrzak L, Zawadzka A, Paciorkiewicz A, Krupa A, Bujko K. A systematic review and meta-analysis of pT2 rectal cancer spread and recurrence pattern: Implications for target design in radiation therapy for organ preservation. Radiother Oncol. 2019 Apr;133:20-27. doi: 10.1016/j.radonc.2018.12.024. Epub 2019 Jan 14. PMID: 30935577.
Bujko K, Pietrzak L, Partycki M, Szczepkowski M, Wyrwicz L, Rupiński M, Rutkowski A, Mróz A. The feasibility of short-course radiotherapy in a watch-and-wait policy for rectal cancer. Acta Oncol. 2017 Sep;56(9):1152-1154. doi: 10.1080/0284186X.2017.1327721. Epub 2017 May 24. PMID: 28537787.
